広告
【インフォグラフィックはページの最後に添付しています!】
→結論のみご確認したい方は下のリンクをクリックしてください。
インフォグラフィックまでジャンプ!
統合失調症等に用いられる抗精神病薬では、アドヒアランス向上のために持効性製剤が出ていますよね。
一方で、副作用として悪性症候群(NMS)が問題になる場合があります。

持効性製剤でNMSが発症した場合は症状の持続期間も長く入院期間が延びたりするのだろうか?死亡率はどうなんだろう?
以前、筆者も高熱と非常に高いCPKの値を示した悪性症候群の症例を経験しました。その際は持効性製剤としてアリピプラゾールの筋注を使用していました。
悪性症候群(NMS)は抗精神病薬などのドパミン遮断薬等で起こることがあります。症状として発熱、筋硬直、精神状態の変化、自律神経症状などがあり、一般的に白血球増加、電解質異常、クレアチニンキナーゼ(CK)の上昇等が見られます。
NMSが発症した場合、抗精神病薬やその他の精神安定剤の中止が推奨され、ダントロレンやブロモクリプチン、ロラゼパム、電気けいれん療法 (ECT) などのいくつかの治療法が提案されていますが、ランダム化比較試験は不足しています。
悪性症候群については、『重篤副作用疾患別対応マニュアル 悪性症候群』が良くまとまっているかと思います。
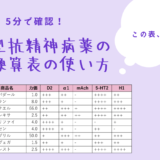
統合失調症では急性期症状の治療後、症状が安定した状態を維持することが重要です。特に薬物療法の継続は必要ですが、病識がない、認知機能障害があるといった問題から、アドヒアランスの維持が難しい場合があります。これに対して、服薬アドヒアランスの向上を目的に持効性の注射製剤があります。国内では以下の5つが使用可能です。
| 商品名 | 間隔 | 成分名 |
| ハロマンス注 | 4週ごと | ハロペリドール |
| フルデカシン筋注 | 4週ごと | フルフェナジンデカン酸 エステル |
| リスパダール コンスタ筋注用 | 2週ごと | リスペリドン |
| ゼプリオン 水懸筋注 | 2回目は1週後、 以後4週ごと | パリペリドン |
| エビリファイ持続性水懸筋注用 | 4週ごと | アリピプラゾール |
持効性製剤(LAI)の抗精神病薬使用時のNMSが起こった症例で浮かんだ疑問は、①LAIではいつまで症状が継続するのか、②再開は可能なのかの2点でした。調べたところ、下記の論文を見つけることができました。
Risk Factors, Incidence, and Outcomes of Neuroleptic Malignant Syndrome on Long-Acting Injectable vs Oral Antipsychotics in a Nationwide Schizophrenia Cohort
Daniel Guinart et al. Schizophrenia Bulletin vol. 47 no. 6 pp. 1621–1630, 2021
広告
目次
そもそもNMSってどのくらいの発症率なんだろう?

悪性症候群(NMS)の頻度はそれほど高くないという印象ですが、どの位なんでしょう?
一般的に悪性症候群は原因薬剤の投与1か月後の発症が90%以上ですが、投与の頻度は低く、重篤副作用疾患別対応マニュアルでは”発症頻度は 0.07~2.2%”と報告されています。報告頻度にばらつきがありますが、そもそも重篤副作用疾患別対応マニュアル自体が報告頻度の稀なものに対して作成されています。
今回の論文では以下のようにフィンランドの医療関連データベースを使用して解析されており、発症頻度については以下のような結果で報告されています。
『NMSの発症率は10,000人年あたり1.99(1.98~2.00)』
『人年』という単位は1人の人を1年観察した時に1人年。2人を1年観察した時と1人を2年観察した時はいずれも2人年となります。イベントの発生が可逆的だったり、イベントの発生後、そのイベントを分かりにくくする別なイベントが発生する場合などの対象集団のリスク指標として使用されます。
抗精神病薬を使用している患者が10000人いたとして、1年間で2人程度の発症というのはやはり稀な副作用とみえます。
NMSの発症は経口やクラスによって異なるのか?

悪性症候群(NMS)の発症率はやはりD2受容体の選択性に依存するのでしょうか?
抗精神病薬はクロルプロマジンを代表とする従来型抗精神病薬(FGA)とリスペリドンやオランザピンをはじめとした第二世代型抗精神病薬(SGA)に分類されます。
悪性症候群の発症機序ははっきりと判明していませんが、抗精神病薬によるドパミンD2受容体の遮断作用が何らかの形で関わっているのではないかとされています。
仮に、NMSとD2受容体遮断作用との相関が強くあれば、FGAやSGAといった世代や、SGAの中でも経口製剤(OAP)や長時間作用する製剤(LAI)でNMSの発症率等に違いがある可能性があります。
これに対するヒントとして、冒頭論文の結果にはこうあります。
NMS発症の可能性は、抗精神病薬の経口や持効性(OAP vs FGI)、クラス(FGA vs SGA)によって差はなかった
これについては報告によって差があるという結果の報告もあります。発症にはD2受容体遮断作用のみならず、セロトニン神経とのバランスが重要なのではないかといった仮説もあり、結論は明確とはなっていません。
現状、筆者の見解としては使う抗精神病薬の種類によらず、悪性症候群については警戒しておくべきものと認識しています。
どのような背景でNMSは発症しやすいのか?

NMSが発症しやすい人に傾向は無いのでしょうか?
抗精神病薬の種類とNMSの発症率には大きな関連が無いものとして、NMS発症のリスク因子は何も同定されないのでしょうか?冒頭論文では下記のような結論が得られています。
NMS発症の関連因子は抗精神病薬数の増減や切り替え、高用量(2DDDs以上)、抗コリン薬併用、リチウム併用、ベンゾジアゼピン併用、心血管疾患の併発
抗精神病薬の増加や高用量であることが発症の関連因子となることは違和感なく受け入れられますが、減量した際にも関連が示唆されているのは意外でした。受容体数の変化などが何らかの形でNMSの成因と関連するのでしょうか?
高用量のDDDという単位にはあまり馴染みがありませんでした。世界保健機関(WHO)が定める『医薬品の主な適応症に対する成人の1日平均維持量』とされているようで、添付文書の維持量と見て良いようです。フィンランドと日本で抗精神病薬の維持量が同じ用量か否かまでは調べることができませんでした。
また、併用薬剤が関連因子となるという点は勉強になりました。アリピプラゾールなどは双極性障害にも使用されることがあるため、リチウムの併用例などでは警戒する必要がありそうです。
抗精神病薬の種類とNMSの発症率には大きな関連が無いものとして、NMS発症のリスク因子は何も同定されないのでしょうか?冒頭論文では下記のような結論が得られています。

そういえばフィンランドと言えば…。

どうしましたか?

トナカイが有名ですけど、あれはアイヌ語に由来しているそうですよ。北海道に生息はしていませんが、アイヌ民族が旧樺太との交流の中で存在を知ったそうです。

そうなんですか!知らなかった。

ちなみにサンタさんのそりを牽くトナカイは8+1匹で、元々は1823年に米国の新聞に載せられた詩から8匹。のちに、1938年の童話から1匹が追加されました。最後の1匹はご存じの赤鼻のトナカイで名前はルドルフと言います。

……(恐るべし、トナカイ愛)。
経口製剤と持効性製剤で入院期間や死亡率に差はあるのか

一度発症した後の重篤度や副作用の期間はどうなんでしょう?
経口製剤(OAP)と持効性製剤(LAI)では、発症率にあまり影響はなさそうということでしたが、発症後の経過はどうなんでしょう。一般的な半減期の5倍くらいを効果が続く期間と当てはめた場合、やはりLAIではNMSによる筋固縮などの副作用は長く続くのでしょうか。
また、悪性症候群は38℃以上の高熱も頻繁にみられます。このような有害事象が長時間が続けば、死亡率にも差がでるかもしれません。
冒頭論文による結果は以下の通りです。
入院期間の中央値は31日であり、OAPとLAIで入院期間に差はなかった。NMS発症後1年以内の死亡率は15.1%であり、死亡率にOAPとLAIで差は無かった。
筆者が経験した症例でも、LAIによる副作用が持続する期間はどの程度かということが課題となっていましたが、結果的には少なくとも入院期間を使用にした場合にOAPとの差はないようです。自験例では、発症後は筋強剛に対してダントリウムなどの対症薬が使用されました。用量は1回20mgで5回以上(1日100mg以上)を使用し、症状改善に伴い減量や内服への移行を行ない、投与終了を目指します。
発症1年以内の死亡率は非常に高いようです。この高い死亡率を見ると、やはり副作用に早期に気が付くことが重要なことかと思われます。抗精神病薬投与中の高熱や身体の動かしにくさ、ふるえ、頻脈等の症状には要注意ですね。
薬剤師の意見として、患者さんの不安が強くなってアドヒアランス不良にならないようにしたい、という意見も良くある所ですが、たとえ頻度が稀であっても重大な副作用についてはやはり説明が必要なタイミングがあるかと思います。
抗精神病薬の開始時や薬剤変更時、用量変更の際は、一度NMSの症状を患者さんと確認しておくことは重要なことのように思われます。
NMSの再発について

統合失調症の症状抑制には薬剤は必須かと思いますが、NMS発症後は再開可能なんでしょうか。
一般的に統合失調症の薬物療法は急性期に症状抑制のために開始したのち、維持期に移行後も再発抑制のために長期間の内服が必要です。
一方で生命の危機の可能性もあるNMS発症のことを考慮すると、薬剤の再開には不安があります。
冒頭論文では以下のような結果が得られています。
NMS発症の153人中119人が1年以内に抗精神病薬を再開し、中央値で795(77~839)日後に5人(4.2%)で再発があった。
まずは1年以内の抗精神病薬再開の割合が高いと感じました。これはやはり統合失調症という疾患の特性から、積極的な薬物療法が必要と判断されたためかと思われます。
一方で、再発の人数は大きな数字であるという印象は受けないかもしれませんが、初めの10000人年当たり1.99程度という発症の頻度から見ると高い割合かと思われます。
再開は慎重を喫して、やはりNMSの症状に十分な注意をする必要があります。
結論


うーん、抗精神病薬の世代や効果の時間とNMSの発症や症状の期間にはあまり大きな関連が無いんですかね。

データベース研究は本来、そのデータベースの特性をよく確認する必要があるので、これだけで結論付けることは難しいけど、参考にはなるかと。

しっかりと症状から早期発見に努め、仮に発症してしまった場合は、しっかりと対症療法を行いつつその後の症状の改善を確認する必要がありそうですね。

再開が必要になる場合も多いので、その時期の見極めも重要です。大きな副作用の場合は再開前に転院になる場合など、薬剤師間でも情報共有したいですね。
以上、今回は『NMSの発症と抗精神病薬のクラスや効果時間との関連』について1報の論文を基に調査しました。内容はフリーアクセスで確認できるものなので、是非ご確認ください。
Risk Factors, Incidence, and Outcomes of Neuroleptic Malignant Syndrome on Long-Acting Injectable vs Oral Antipsychotics in a Nationwide Schizophrenia Cohort
Daniel Guinart et al. Schizophrenia Bulletin vol. 47 no. 6 pp. 1621–1630, 2021
インフォグラフィック

参考文献
- Daniel Guinart et al. Schizophrenia Bulletin vol. 47 no. 6 pp. 1621–1630, 2021
- 重篤副作用疾患別対応マニュアル 悪性症候群(厚生労働省)